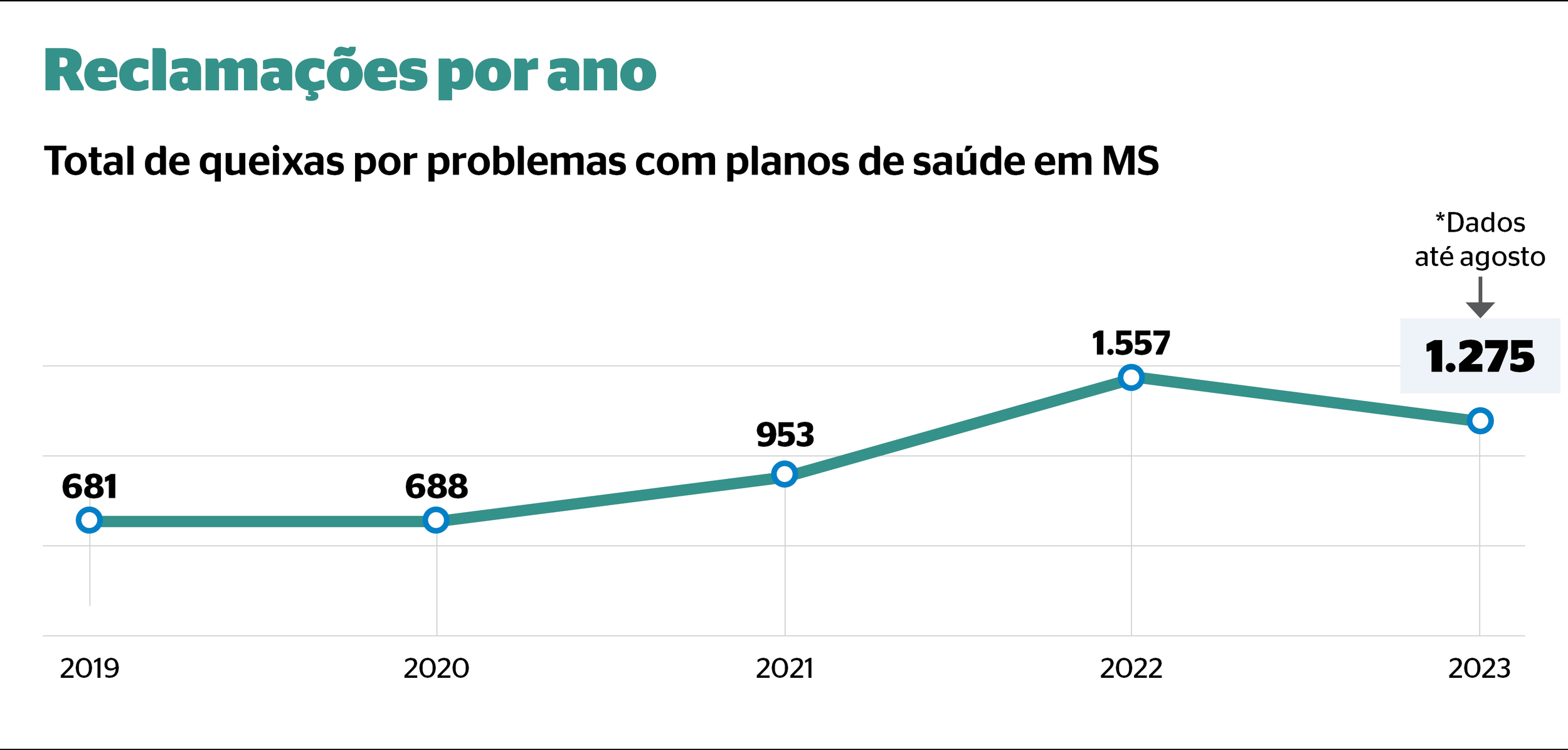
De acordo com dados da Agência Nacional de Saúde Suplementar (ANS), 1.275 pessoas já fizeram alguma reclamação contra planos de saúde em Mato Grosso do Sul até agosto deste ano. As queixas prestadas são a respeito de cobertura, contratos, regulamentos, mensalidades e reajustes.
No ano passado, o total de reclamações foi de 1.557, sendo 1.387 a respeito de cobertura, 150 sobre contratos e regulamentos e 20 referentes a mensalidades e reajustes.
Até agosto deste ano, porém, 1.158 pessoas prestaram queixas sobre a cobertura dos planos, 85 contra contratos e regulamentos e 32 sobre mensalidades e reajustes, resultando uma média de 5,2 protestos por dia.
Nos anos anteriores, o número total de reclamações não ultrapassou mil queixas. Segundo a ANS, que é o principal canal de recebimento de demandas de usuários de planos de saúde no País, foram 953 protestos em 2021, 688 em 2020 e 681 em 2019.
Já a Secretaria-Executiva de Orientação e Defesa do Consumidor de Mato Grosso do Sul (Procon-MS) aponta dados menores em relação às reclamações a planos de saúde no Estado.
Em 2019, o Procon-MS registrou 72 queixas contra agências de saúde suplementar, 34 em 2020, 54 em 2021e 92 em 2022, esse último com o maior índice de queixas. De janeiro a agosto deste ano, foram 13 queixas.
O Procon-MS informa ainda que os principais problemas relatados pelos consumidores nos canais de atendimento da instituição estão ligados a cobranças e/ou contestação de valores lançados pelos planos de saúde, questionamentos de contrato ou oferta de produto e o serviço de atendimento ao cliente.
Das queixas prestadas à ANS, 88% tiveram resolutividade positiva por parte dos planos do Estado em 2019, 85,4% em 2020 e 92,7% em 2021, sendo esse último com mais resoluções. Até agosto deste ano,
são 89,2%. A ANS não divulgou dados de 2022.
Por nota, a agência pontua que “atua fortemente na intermediação de conflitos entre beneficiários e operadoras, por meio da Notificação de Intermediação Preliminar (NIP). Com essa ferramenta,
a ANS resolve mais de 90% das queixas dos consumidores”.
Conforme a agência nacional, as queixas são registradas nos canais de atendimento e automaticamente enviadas às operadoras responsáveis, que tem prazos para resolução de acordo com o relatado.
Em casos em que o problema não é resolvido e são constatados indícios de infração à legislação do setor, um processo administrativo é instaurado para solucionar o problema, o qual, segundo a ANS, pode resultar na imposição de sanções ao plano de saúde, incluindo multas.
OPERADORAS
Entre as operadoras de planos de saúde que mais têm queixas registradas de janeiro a agosto está a HapVida Assistência Médica, empresa que comprou o Grupo São Francisco Sistemas de Saúde Sociedade Empresária Limitada em 2019. O plano teve 387 reclamações no período, enquanto no ano passado foram 658. Em 2021, foram 62.
O Grupo São Francisco ainda aparece na lista, mas as queixas caíram este ano, sendo apenas 12 em oito meses. Em 2019, o total de reclamações foi 94, em 2020 foram 130,
em 2021 foram 321 e no ano passado foram 87 reclamações.
A HapVida se pronunciou por meio de uma nota enviada pela Associação Brasileira de Planos de Saúde (Abramge), que relata compreender casos pontuais que os planos de saúde não alcançam o nível de excelência esperado pelos beneficiários, mas afirma que essa não é a regra do setor.
“Por reiteradas vezes, as pesquisas de opinião realizadas por órgãos competentes, como o Datafolha, o Ibope ou ainda o IBGE, apontam que os serviços prestados pelas operadoras de planos de saúde são sempre muito bem avaliados por seus beneficiários, com índices que superam 80% de avaliações positivas”, pontua a Abramge.
A Unimed Campo Grande também aparece entre as primeiras colocadas no índice de reclamações da ANS, com 207 queixas registradas no NIP neste ano, 126 em 2022, 112 em 2021, 65 em 2020 e 95 em 2019.
A operadora confirma que disponibiliza diferentes canais de atendimento aos beneficiários para envio de sugestões, elogios e reclamações, como a ouvidoria e a “experiência do cliente”.
A Caixa de Assistência dos Servidores do Estado de Mato Grosso do Sul (Cassems) teve bem menos registros de reclamações neste ano, com 87 ocorrência em 2023, 102 queixas em 2022, 77 em 2021, 59 em 2020 e 54 em 2019. Em nota, a operadora informa que “disponibiliza diversos canais de comunicação para receber manifestações dos beneficiários”.
A Unimed Nacional, a Unimed Norte/Nordeste, a Unimed-Rio, o Bradesco Saúde, a Unimed Dourados e a Unimed Seguros também estão entre os planos de saúde que atuam no Estado e que têm queixas no sistema da ANS.
Fonte:CE









